INQUADRAMENTO
È noto in letteratura che la compromissione del bisogno di sonno e riposo rappresenta una criticità durante qualsiasi esperienza di ospedalizzazione: numerosi lavori condotti in differenti setting clinici (Wesselius et al., 2018) hanno riportato una riduzione del sonno nei pazienti ospedalizzati in termini di qualità e di quantità rispetto al domicilio. In ambito onco-ematologico, fino al 70% dei pazienti lamenta una cattiva qualità del sonno che si manifesta con aumento del tempo di addormentamento, risveglio precoce, sonno intermittente e percezione di un sonno non ristoratore, con conseguenze molto debilitanti: aumento della fatigue, depressione, irritabilità, deficit della memoria e dell’attenzione sono solo le principali.
L’affermarsi del trapianto di cellule staminali emopoietiche come trattamento salvavita in grado di produrre l’aumento delle probabilità di sopravvivenza alle patologie ematologiche, comporta la presenza di un maggior numero di persone che convive con gli effetti collaterali del trapianto, tra i quali rientrano anche i disturbi del sonno. L’82% dei pazienti lamenta infatti un’alterata qualità del sonno durante la degenza e nel 43% dei casi queste alterazioni rimangono dopo la dimissione. Le cause sono da ricercarsi in fattori intrinseci (Babic et al., 2019) ma anche ambientali quali luci, rumori di pompe infusionali e monitor (Wesselius et al., 2018) in grado di disturbare il sonno notturno durante il percorso di trapianto e conseguentemente aumentare l’esposizione a disordini di varia natura, (Nelson et al., 2018), psichiatrici, cognitivi, metabolici e cardiovascolari; tutti questi fattori possono contribuire all’aumento dei tassi di mortalità.
Per questi motivi la valutazione sistematica della qualità del sonno costituisce una priorità per il personale infermieristico per promuovere la promozione del soddisfacimento del bisogno attraverso interventi assistenziali preventivi e correttivi appropriati (Jim et al., 2014), volti inoltre ad incentivare la compliance e a sostenere dunque la qualità di vita percepita durante tutto il percorso di trapianto di cellule staminali emopoietiche. Nonostante il quadro presentato evidenzi la rilevanza della problematica e dunque la necessità di svolgere un puntuale accertamento infermieristico del bisogno, l’argomento risulta poco trattato in letteratura, specialmente a livello infermieristico, ed il fenomeno sembra almeno in parte sottovalutato dall’équipe di cura.
IL NOSTRO PERCORSO
È stato condotto uno studio osservazionale dal 1 settembre 2019 al 31 ottobre 2019 presso il Centro Trapianti di Midollo Osseo (C.T.M.O.) della Fondazione IRCCS Ca’ Granda Ospedale Maggiore Policlinico di Milano. L’obiettivo è stato quello di valutare la qualità del sonno percepita dal paziente durante la degenza per trapianto di cellule staminali emopoietiche ed individuare quali elementi, specifici del percorso di trapianto, incidono sul soddisfacimento del bisogno.
L’arruolamento dei pazienti è avvenuto mediante un campionamento di convenienza: sono stati inclusi tutti i soggetti ricoverati in isolamento protettivo per essere sottoposti al trapianto di cellule staminali emopoietiche, di tipo autologo o allogenico.
La qualità del sonno è un concetto complesso e di difficile inquadramento poiché include sia parametri quantitativi (quali ad esempio la durata del sonno notturno, il tempo di addormentamento, la quantità di risvegli notturni) sia considerazioni puramente soggettive (Mollayeva et al., 2016); per questo motivo si è scelto di utilizzare due diversi strumenti:
♣ Pittsburgh Sleep Quality Index (PSQI) – somministrato in due tempi, il giorno di ingresso in unità operativa (T0) e al momento delle dimissioni (T2).
♣ Diario del sonno sul modello del Consensus Sleep Diary – somministrato quotidianamente durante la degenza permette di indagare durata e qualità del sonno notturno su scala likert 1-5 (1 molto cattiva – 5 molto buona), il numero, durata e causa dei risvegli, il tempo di addormentamento. Sono stati confrontati i risultati riportati all’ingresso (T0), dopo 8 giorni dall’intervento (T1) e alle dimissioni (T2).
Ogni paziente è stato informato circa finalità e modalità di svolgimento dello studio ed invitato ad esprimere il proprio consenso alla partecipazione nel rispetto della normativa vigente in tema di gestione dei dati sensibili. Al momento dell’accettazione in reparto sono stati inoltre registrati dati sociodemografici e relativi al tipo di intervento; la temperatura corporea è stata monitorata quotidianamente.
Le analisi statistiche sono state condotte attraverso il software SPSS; per tutte le analisi la soglia di significatività è stata fissata al 5%; il confronto tra dati appaiati è stato condotto utilizzando test in base alla normalità delle distribuzioni.
RISULTATI
Nel periodo di studio sono stati ricoverati 10 pazienti, 7 erano maschi e 3 femmine con una età mediana pari a 61 anni, IQR [58;64]. I pazienti si sono sottoposti a trapianto per linfoma (n=3), leucemia (n=2), mieloma (n=4) e amiloidosi (n=1). In 8 casi il trapianto era di tipo autologo, in 2 era allogenico. La durata media del ricovero è stata pari a 26±3 giorni. La febbre post-trapianto ha avuto una durata mediana di 4.5 giorni, IQR [3;6].
Valutazione della qualità del sonno
Il punteggio della PSQI al momento dell’ingresso in reparto (T0), aveva una mediana di 5.5 punti, IQR [3;7]. In conformità con i criteri della scala, 6 pz avevano un punteggio ≥5 e dunque inquadrabili con una cattiva qualità globale del sonno. Al T1 tutti i 10 soggetti presentavano un punteggio mediano pari a Me=9.5, IQR [7;11], significativamente maggiore (p=0.005) rispetto ai punteggi basali.
Diario del sonno
4 pazienti hanno avuto un tempo di addormentamento mediano inferiore ai 15 minuti; 6 compreso tra 15 e 30 minuti. In nessun caso la mediana risultava superiore ai 30 minuti, anche se i valori massimi del range di osservazione in 7 pazienti riportano un tempo di addormentamento superiore ai 60 minuti, in tutti i casi verificatisi nei primi 10 giorni di degenza.
6 pazienti hanno riferito una durata mediana del sonno pari a 7 ore; 1 paziente pari a 6 ore; 3 pazienti pari a 5 ore. Tale valutazione non cambiava nei 3 tempi di misurazione. 5 pazienti hanno riferito una frequenza modale della qualità del sonno pari a 2 corrispondente ad una qualità “abbastanza cattiva”; 2 pazienti rispettivamente hanno riferito una qualità del sonno “abbastanza buona” e “molto cattiva”; 1 paziente “molto buona”. Quattro pazienti hanno presentato un’efficienza media del sonno (ottenuta calcolando il rapporto percentuale tra il tempo dormito riferito e il tempo totale trascorso a letto) compresa tra 75-84%, 2 pazienti minore del 65% 2 pazienti rispettivamente, maggiore dell’85%, e compresa tra il 65 e il 74%.
In merito alla durata dei risvegli notturni 4 soggetti hanno riferito per la maggior parte delle notti (>50% della degenza) un’interruzione del sonno maggiore o uguale a 60 minuti. Inoltre la quasi totalità del campione (9 su 10) ha riferito, per almeno una notte, una durata dei risvegli superiore o uguale a 120 minuti. Le cause dei risvegli notturni riferite al momento dell’ingresso in unità operativa (T0) sono state poste in relazione con quelle riportate al momento della dimissione (T2) e riferite dunque alla degenza nel suo complesso (Figura 1).
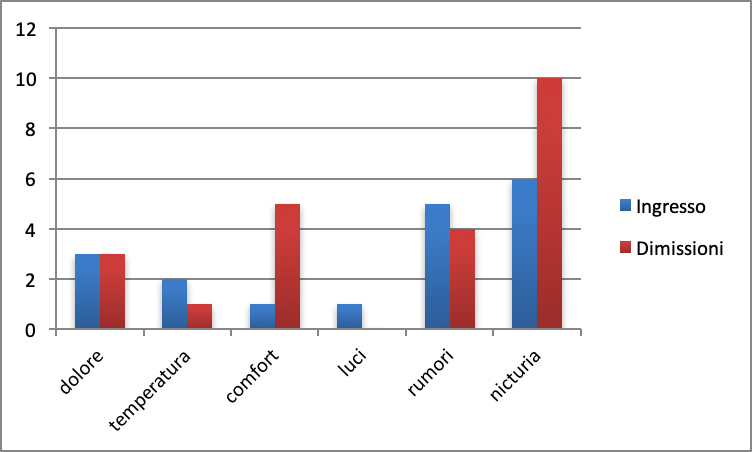
Figura 1. – Cause dei risvegli notturni all’ingresso e alle dimissioni.
La totalità del campione ha individuato la nicturia come causa della maggior parte dei risvegli notturni nel corso della degenza, con una differenza statisticamente significativa (p=0.04) al numero di coloro (n=6) che hanno riferito il disagio al momento dell’ingresso in unità operativa. 5 pazienti hanno inoltre lamentato risvegli notturni durante il ricovero attribuibili alla scomodità del materasso, dell’unità di degenza individuale e alla conseguente difficoltà a trovare una posizione confortevole (p=0.01). In 4 hanno identificato la mancanza di silenzio durante le ore notturne (peraltro riportato anche precedentemente al ricovero da 5 soggetti) lamentando interruzioni del sonno dovute a rumori quali allarmi di pompe infusionali e monitor, voci, attività delle ventole per il microcircolo dell’aria presenti in ogni unità di degenza. L’insorgenza di dolore notturno come causa di risveglio è stata riportata da 3 soggetti sia prima del ricovero che al termine dello stesso. Al termine della degenza solo 1 paziente ha lamentato risvegli correlati ad una temperatura ambientale ritenuta non confortevole. La luminosità della stanza di degenza non è stata riportata come fattore di disturbo durante la degenza.
Sono stati infine confrontati i punteggi degli item del diario del sonno presentati dal campione all’ingresso (T0) con i punteggi all’ottavo giorno post intervento (T1) e al momento delle dimissioni (T2) (Tabella 1).
| Variabile | 8 giorni | Dimissioni |
| Durata del sonno | 0.110 | 0.156 |
| Latenza sonno | 0.037 | 0.067 |
| Numero risvegli | 0.034 | 0.028 |
| Durata risvegli | 0.038 | 0.040 |
| Efficienza | 0.042 | 0.022 |
| Qualità percepita | 0.049 | 0.012 |
Tabella 1. – Diario del sonno all’ingresso, a 8 giorni e alle dimissioni.
Ad eccezione delle variabili “durata del sonno” e “Latenza del sonno” alle dimissioni, tutte le altre variabili hanno mostrato differenze significative sia 8 giorni dopo l’intervento che alle dimissioni; in particolare si è notato un aumento del numero dei pazienti che ha lamentato più di un risveglio notturno (n=2 all’ingresso, n=4 dopo 8 giorni dall’intervento, n=5 alle dimissioni) e una durata dei risvegli superiore a 30 minuti (n=3 all’ingresso, n=5 dopo 8 giorni, n=6 alle dimissioni), oltre ad una diminuita efficienza (>85% in 4 soggetti all’ingresso, in 2 soggetti a 8 giorni dall’intervento e alle dimissioni) e qualità del sonno percepita (ritenuta “molto cattiva” o “abbastanza cattiva” da 5 soggetti all’ingresso, 7 soggetti dopo 8 giorni e alle dimissioni).
CONCLUSIONI
L’analisi dei punteggi della Pittsburgh Sleep Quality Index ha messo in evidenza un peggioramento significativo della qualità del sonno durante la degenza. È interessante osservare inoltre che al momento dell’ingresso in unità operativa, la mediana dei punteggi era già superiore al cut-off critico definito dagli autori della scala il che delinea un quadro già in partenza compromesso che però è andato progressivamente peggiorando durante la presa in carico.
La maggior parte dei pazienti (n=6) all’ingresso ha riferito una mediana della durata del sonno pari a 7 ore, senza variazioni significative nei successivi momenti di valutazione (8 giorni post intervento e dimissioni); tuttavia, ponendo in relazione questi dati con quanto emerso dal diario compilato quotidianamente dai pazienti è possibile comprendere come la qualità del sonno sia legata alla maggiore durata dei tempi di addormentamento, in particolare nei primi 8 giorni di ricovero, alla minore percentuale efficienza del sonno, all’aumento dei risvegli notturni ed alla percezione di una qualità peggiore del sonno, tutti parametri tendenti al peggioramento al progredire della degenza.
Tutti i pazienti hanno identificato la nicturia come primo fattore di disturbo del sonno durante la degenza. La spiegazione di questo dato, in linea con quanto già emerso in letteratura (Wesselius et al., 2018) è che ogni paziente riceve per tutta la durata del ricovero una iperidratazione endovenosa, con infusioni di liquidi ed elettroliti, secondo prescrizione, con infusioni tra 1500 e 2000 ml/die al fine di limitare il rischio di nefrotossicità e danno renale che rappresenta una complicanza rilevante del decorso post-trapianto le cui ricadute prognostiche possono essere severe sia in termini di morbidità che di mortalità.
La scomodità del materasso dell’unità di degenza individuale ed in generale la difficoltà a trovare una posizione confortevole rappresenta un’altra causa di interruzione del sonno notturno. È necessario considerare che alcune patologie ematologiche maligne, come le sindromi mielodisplasiche e alcune forme di leucemia, si manifestano anche con dolori ossei diffusi: ne consegue, in particolare durante le ore notturne, la difficoltà a trovare la posizione più confortevole per riposare. Il fatto che il numero di pazienti che ha riportato il dolore come causa di risveglio all’inizio e al termine della degenza sia rimasto invariato suggerisce inoltre la necessità di intraprendere un piano di intervento collaborativo volto alla sua efficace gestione, attraverso l’introduzione di tecniche di rilassamento che, in aggiunta alla terapia farmacologica, siano in grado di ridurre la sofferenza fisica della persona.
Rumori, illuminazioni del reparto e temperatura ambientale sono stati indicati come fattori di disturbo per un minor numero di pazienti durante la degenza rispetto alla valutazione iniziale riferita al vissuto a domicilio. Questo dato è indice del buon controllo e dunque sull’attenzione che l’équipe notturna, costituita per la maggior parte del tempo esclusivamente da infermieri, ha sulla gestione di pompe infusionali, monitor e dalle ventole del microcircolo d’aria presenti all’interno di ciascuna unità di degenza oltrechè della temperatura ambientale.
Le differenze emerse nei punteggi del diario dopo 8 giorni dall’intervento ed alle dimissioni non sorprendono, anzi trovano conferma nella letteratura e nella pratica clinica; è noto infatti che per i pazienti sottoposti a trapianto di cellule staminali emopoietiche i disturbi del sonno rappresentano una difficoltà proprio in termini di addormentamento, difficoltà di mantenimento, risveglio precoce e percezione di un sonno non ristoratore (Jim et al., 2014).
In conclusione, questo lavoro, pur nella sua natura preliminare ha posto l’accento sulla rilevanza della problematica mettono in luce evidenti implicazioni per pratica assistenziale rivolta a persone sottoposte a trapianto di cellule staminali emopoietiche. Riteniamo che la mappatura offerta possa rappresentare il primo passo per l’accertamento infermieristico del bisogno di sonno e riposo e l’individuazione di quei fattori, specifici del percorso di trapianto di cellule staminali emopoietiche, la cui gestione da parte dell’équipe di cura può influire sul miglioramento dell’outcome e, come orizzonte ultimo, sulla qualità di vita della persona.
Conflitto di interessi
Si dichiara l’assenza di conflitto di interessi.
Finanziamenti
Gli autori dichiarano di non aver ottenuto alcun finanziamento e che lo studio non ha alcuno sponsor economico.






