Il modello organizzativo del case management viene scelto ed applicato in varie regioni sul territorio nazionale, secondo le direttive del Piano Azioni Nazionale della Salute Mentale (PANSM) per garantire i Livelli Essenziali di Assistenza (LEA) relativi alla tutela della salute mentale. In particolar modo per i pazienti con disturbi gravi e complessi viene disposto come intervento territoriale la presa in carico con intervento integrato con il Case Manager (CM), assicurando un’assistenza personalizzata ai bisogni del paziente. Un’assistenza continuativa che non trascura il paziente e rende partecipi anche la famiglia e i caregiver, facendo riferimento all’Infermiere Case Manager (ICM) designato, il quale mantiene i contatti con la rete dei servizi territoriali.
La Case Management Society of America (CMSA) definisce il case management come un “processo collaborativo di valutazione, pianificazione, facilitazione, coordinamento, valutazione e patrocinio di opzioni e servizi per soddisfare le esigenze generali della salute di un individuo e della famiglia attraverso la comunicazione e le risorse disponibili per promuovere la qualità e risultati efficaci” (Carneal, Spivey, 2016, p. 17 – traduzione a cura degli Autori). Nel case management vi è la creazione di una nuova figura assistenziale, scelta sulla base delle risorse disponibili, che sia in grado di stabilire una relazione di fiducia continuativa, centrata sulle esigenze individuali del singolo utente: è questa figura che coordina attivamente il team, collabora in prima persona alla creazione del servizio stesso e recupera preventivamente le potenzialità di ogni membro dell’equipe (Percudani et al., 2013).
Il CM svolge la funzione principale di: gestione del caso o di coordinamento degli interventi del progetto elaborato dalla micro-équipe, restando l’operatore referente per il paziente lungo tutto il percorso di cura.
Il CM può identificare più facilmente i pazienti ad alto rischio e quelli che richiedono contatti continuativi anche dopo la dimissione. Durante tutta la presa in carico egli anticipa le necessità del paziente, assicurando gli interventi per garantire la continuità dell’assistenza e la sua qualità (Percudani et al., 2013).
Nel suo ruolo manageriale, il CM deve essere in grado di garantire la continuità delle cure, seguendo il paziente nei diversi setting clinici e rendendo accessibili, ad ogni persona che si occupa del paziente, le informazioni sul suo stato di salute, in modo tale da garantire un’assistenza quanto più possibile personalizzata e specialistica. Pertanto, il CM diviene una figura di riferimento per l’assistito lungo un continuum che va dall’ammissione al follow-up a domicilio (Del Mastro, 2014).
Per gestire efficacemente pazienti facenti parte di vari setting è essenziale che il CM abbia conoscenze specifiche sul decorso delle patologie, sulle modalità di trattamento acuto e riabilitativo, sui trattamenti farmacologici. La conoscenza delle strutture e delle risorse interne ed esterne all’ospedale, come pure delle dinamiche psicosociali, ambientali, famigliari, economiche e religiose che riguardano i pazienti e i loro famigliari, sono importanti per pianificare e tessere, come sostengono Moresco e Bascelli (2014), un filo invisibile lungo il continuum dei servizi.
La definizione dell’American Nurses Credentialing Center (ANCC) indica il Nursing Case Management (NCM) come un approccio collaborativo dinamico e sistematico, volto a fornire e coordinare i servizi sanitari a una popolazione definita. È un processo partecipativo per identificare e facilitare opzioni e servizi per soddisfare le esigenze della salute degli individui, diminuendo la frammentazione e la duplicazione di cure e migliorando la qualità e l’efficacia dei risultati clinici.
Le abilità di leadership dell’ICM assicurano che il team sanitario lavori collaborativamente per soddisfare le esigenze del paziente, della famiglia e dei caregiver (Leonard, Miller, 2013).
L’infermiere è il professionista onnipresente nella vita delle persone: dalla nascita alla morte, in ambito preventivo, curativo e riabilitativo. A differenza di altri operatori sanitari e/o sociali sa come essere presente nei diversi momenti fragili delle persone apportando il supporto necessario alla riacquisizione dell’autonomia (Moriconi, Gavini, 2015).
La relazione terapeutica tra infermiere e utente può garantire un’assistenza personalizzata, maggiore soddisfazione e migliori esiti di cura. Una comunicazione efficace è un tassello indispensabile per la costruzione di un adeguato rapporto tra l’infermiere e l’utente. Coloro che guardano alla qualità della comunicazione come un aspetto prioritario sono in grado di soddisfare i bisogni informativi e di gettare le basi per lo sviluppo di un rapporto di reciproca fiducia, al fine di instaurare una relazione terapeutica dai risvolti positivi per entrambe le parti. Una buona relazione terapeutica può aumentare la soddisfazione dell’utente per le cure ricevute e migliorare gli esiti di cura (Cavallo et al., 2013).
Il case management nei servizi psichiatrici è una modalità organizzativa per la gestione dei pazienti psichiatrici gravi che permette di prendersi cura dell’individuo nel suo complesso (Gobbi et al., 2012). In Italia, come in altri Paesi industrializzati, i disturbi mentali costituiscono una delle maggiori fonti di carico assistenziale e di costi per il SSN. Il case management in psichiatria si propone, dunque, di fornire un supporto personalizzato per rispondere ai bisogni delle persone che sono in difficoltà all’esterno dell’istituzione (Moriconi, Gavini, 2015).
Nel settore psichiatrico, il CM è l’operatore in grado di coordinare i vari interventi tra la rete dei servizi e colui che, nel percorso tra diversi servizi, istituzioni e operatori, è in grado di accompagnare il paziente e di monitorarne il progetto terapeutico, prendendosene cura nella sua globalità. In particolare, l’ICM operante sul territorio, per le sue competenze specifiche, si pone come attivatore della rete dei servizi formali e informali, per tutelare la salute del cliente globalmente considerata (Gobbi et al., 2012).
Il percorso territoriale di un paziente con difficoltà di funzionamento personale e sociale, quindi con bisogni complessi, è preso in carico dal Centro di Salute Mentale (CSM), che elabora un Piano di Trattamento Individuale (PTI): in questo sono comprese le problematiche connesse a co-morbilità somatica e gli interventi multiprofessionali conseguenti. Nell’ambito del PTI può essere previsto il temporaneo inserimento in una struttura residenziale psichiatrica, per un trattamento riabilitativo con un supporto assistenziale variabile. Il CSM segue, tramite un proprio operatore di riferimento con il ruolo di case manager, l’andamento degli interventi fino alla dimissione. Tale modalità è raccomandata anche nel Piano Azioni Nazionale Salute Mentale (PANSM) redatto nella Conferenza Stato Regioni nel 2013.
La tipologia delle strutture residenziali psichiatriche viene distinta sia per il livello di intervento terapeutico-riabilitativo, correlato al livello della compromissione di funzioni e abilità del paziente (e alla sua trattabilità), sia per il livello di intensità assistenziale offerto, correlato al grado di autonomia complessivo (Ministero della Salute, 2013). Vengono quindi presi in considerazione la gravità e complessità del quadro clinico, la compromissione del funzionamento personale e sociale del paziente, da stabilire sulla base di strumenti di valutazione standardizzati (ad es., HoNOS, BPRS, FPS, VADO), le risorse o potenzialità riabilitative, le resistenze al cambiamento, la stabilità clinica. Le risultanze di tali valutazioni orientano, da un lato, sull’intensità del trattamento riabilitativo e, dall’altro, sul livello assistenziale e tutelare da prevedere (Conferenza Stato Regioni, 2013)
La National Association Case Manager (NACM) (1997) ha affermato che uno dei risultati più quantificabili del case management è la riduzione dell’ospitalità e dell’utilizzo di costosi servizi di salute mentale. Il NACM ha inoltre indicato che dovrebbero essere valutate la riduzione dei sintomi e il miglioramento degli indicatori della qualità di vita, come la salute, le opportunità sociali, il lavoro, il rapporto con gli amici e la famiglia e le opportunità sociali (Jones et al, 2012).
Il Case Management Process può essere il mezzo per riuscire a volgere lo sguardo verso un futuro fatto di innovazione, ponendo sempre al centro il paziente e la sua famiglia, incentrando su di essa un’assistenza equa, appropriata e sicura (Moresco e Bascelli, 2014). Il risultato finale del case management sarà il conseguimento di risultati positivi per la salute attraverso l’erogazione di una cura coordinata a costi contenuti e di alta qualità (Jones et al., 2012).
Il nostro percorso
Nel nostro studio abbiamo effettuato un follow-up del Progetto Case Manager, avviato nell’Asl RM/A nell’anno 2010. In quell’anno si introdusse una modalità innovativa di erogazione dell’assistenza infermieristica, che prevedeva l’affidamento di pazienti gravi e complessi al personale infermieristico che lavorava in tutti i servizi del Dipartimento di Salute Mentale.
Successivamente l’applicazione del modello del case management fu prevista dal Piano di Azioni Nazionale per la Salute Mentale del 2013.
Gli obiettivi del Progetto Case Manager sono stati:
– aumento della compliance al trattamento farmacologico
– monitoraggio costante dei sintomi
– precoce trattamento attraverso strumenti di valutazione
– inserimento/reinserimento del paziente grave nella rete familiare con riduzione di conflittualità e recidive
– riduzione delle ammissioni in ospedale e/o dei tempi di inserimento/ permanenza all’interno delle strutture residenziali.
Nel Progetto si prevedeva l’assegnazione di un numero differente di utenti a seconda del servizio:
– 5 utenti per ciascun infermiere nei Centri di Salute Mentale
– 3 utenti per ciascun infermiere nei Centri Diurni
– 1 o 2 utenti per ciascun infermiere che lavorava nelle Comunità Terapeutiche.
Gli strumenti utilizzati sono stati: la cartella infermieristica del DSM, il questionario di gradimento dei familiari e la scheda di valutazione Health of the Nation Outcomes Scale – HoNOS, da somministrare a tempo 0 (all’inizio del progetto) ed a 3-6- 9-12 -15-18 mesi.
Tale progetto fu inserito all’interno di uno studio pilota a cui parteciparono i DSM di due ASL e di due SPDC (Servizio Psichiatrico di Diagnosi e Cura) dei due policlinici universitari: Umberto I e Ospedale Sant’Andrea, negli anni 2012-2013 (Costa et al., 2014). I pazienti inseriti nel progetto sono stati principalmente pazienti psichiatrici con disturbi gravi e/o complessi, quali schizofrenia e disturbi dell’umore.
Il follow-up del Progetto Case Manager qui descritto è stato eseguito su un numero limitato di pazienti selezionati in modo casuale, aderenti al Progetto Case Manager e valutati per mezzo della scala HoNOS presso i vari Servizi del Dipartimento Salute Mentale della ex ASL RM A.
Scopo dello studio è stato rilevare il grado di adesione al progetto case manager da parte sia degli infermieri sia dei pazienti psichiatrici, verificando il mantenimento dei risultati raggiunti con il progetto di cura e la continuità delle relazioni instaurate tra loro.
Risultati
Si sono selezionati 70 pazienti, scelti in modo casuale tra i 250, seguiti tra il 2012 e il 2016. Sono stati rintracciati gli infermieri case manager di questi pazienti ed è stato somministrato loro un questionario costituito da nove domande a risposta multipla.
I questionari restituiti sono stati 62, in quanto per 8 pazienti i relativi ICM non erano più in servizio. Gli infermieri intervistati risultano in totale 35, in quanto gli stessi infermieri seguivano più di un paziente.
Le domande poste hanno avuto lo scopo di indagare il percorso evolutivo del paziente, la continuità assistenziale ed anche di valutare i miglioramenti dei pazienti nel periodo 2012 – 2016.
Gli esiti assistenziali dei pazienti durante il percorso sono stati valutati mediante la scala HoNOS. Tale scala è stata sviluppata per la valutazione standardizzata nei servizi di salute mentale: è composta da 12 item, raggruppabili in 4 aree principali – area dei problemi comportamentali, area dei problemi relazionali e ambientali, area dei sintomi, area delle disabilità. Ciascun item si valuta con una scala di cinque punti, da 0 (nessun problema) a 4 (gravi / molto gravi), con un punteggio totale che va quindi da 0 a 48.
La scheda di valutazione standardizzata fornita dal Dipartimento di Salute Mentale, utilizzata dagli ICM durante l’assistenza continuativa e personalizzata dei pazienti presi in carico, è stata suddivisa secondo le quattro aree principali della scala HoNOS: area disabilità, area dei problemi comportamentali, area dei problemi relazionali e ambientali, area dei sintomi. Come nella scala HoNOS, ogni area presenta diversi item e ad ognuno di questi viene assegnato un punteggio che varia da 0 (nessun problema) a 4 (gravi/molto gravi), con un totale che varia da 0 a 48. Inoltre in tale scheda vengono riportate in sequenza le varie somministrazioni HoNOS per avere il monitoraggio longitudinale dell’andamento del paziente.
La valutazione dei risultati con la scala HoNOS è stata effettuata inizialmente con frequenza trimestrale, ma si è riscontrato che questa trimestralità permette di verificare poco i cambiamenti ed i risultati nei pazienti, in quanto l’andamento evolutivo è lento nei pazienti psichiatrici. Per tale motivo l’utilizzo della scheda HoNOS è risultato maggiormente significativo nella somministrazione a frequenza semestrale.
Dei 62 pazienti presi in esame, il 24% è stato preso in carico negli anni precedenti al 2012, il 42% è entrato a far parte del progetto nell’anno 2012, il 18% nel 2013, il 10% nel 2015 ed infine un 6% nel 2014.
Dai risultati ottenuti si evince, che l’8% è rimasto in assistenza con case management per un tempo inferiore ad un anno, il 18% per un anno, il 6% per un tempo inferiore ai due anni, il 23% per due anni, il 14% per tre anni, il 5% per quattro anni, il 10% per cinque anni e per un periodo superiore a cinque anni il 16%.
Si è indagata poi la continuità della relazione ed è risultato che il 35% è ancora oggi seguito da un ICM, mentre il restante 65% non presenta più un proprio ICM.
Si è notato che dei pazienti non più seguiti da un ICM, il 33% si mantiene ancora oggi in contatto con il professionista tramite diverse vie: il 10% telefonicamente, il 18% di persona, il 5% sia telefonicamente sia di persona. Mentre il restante 67% non tiene alcun contatto con l’ICM dal quale era stato seguito.
Il quadro generale che emerge ci fa vedere che gli ICM sono in grado di creare relazioni terapeutiche con i pazienti, tramite la capacità empatica e relazionale, basate sulla fiducia e sono in grado di garantire relazioni stabili e durature. I pazienti, anche a distanza di anni, continuano a mantenere contatti con il loro ex-ICM e gli stessi infermieri sono in grado di dare informazioni sul percorso attuale del paziente non più facente parte del progetto da tempo.
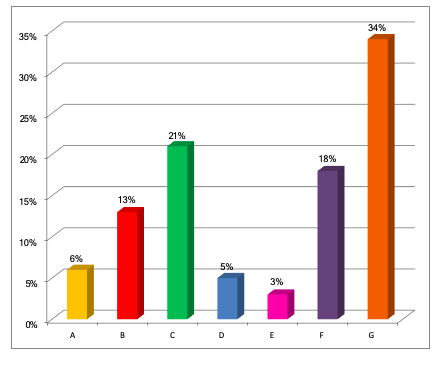
B= Allontanamento del paziente C= Cambio servizio
D= Cambio residenza E= Decesso
F= Progetto evolutivo G= Stesso servizio.
Figura 1 – Continuità della relazione con i pazienti
Circa le motivazioni sulla continuità, sono state chieste notizie sui pazienti seguiti ed è risultato che il 34% dei pazienti è presente nello stesso servizio, mentre il 21% ha cambiato servizio; un altro 18% è entrato a far parte del progetto evolutivo (gruppi appartamento) e il 6% presenta una remissione dei sintomi; il 5% ha cambiato residenza; il 13% è uscito dal Progetto e si registra un 3% di decessi (Figura 1).
È stato preso in esame il percorso terapeutico del paziente, valutando la presenza di possibili crisi a carattere psichiatrico. Il 34% dei pazienti non ha avuto crisi durante il percorso, mentre un 66% ha presentato crisi.
Dei pazienti positivi alla manifestazione di crisi, possiamo distinguere il 34% con una sola crisi, il 47% con 2 crisi, il 12% con 3 crisi e infine il 7% con 4 crisi.
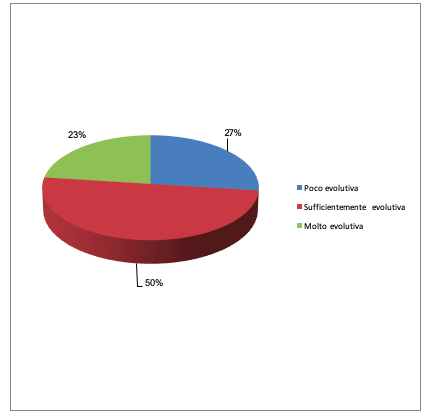
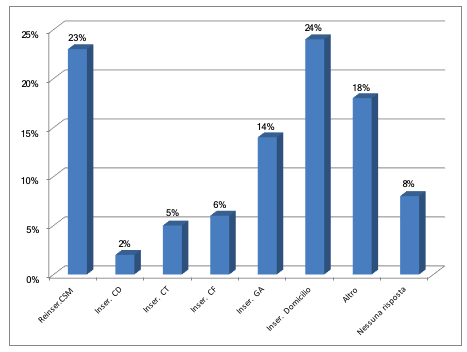
Figura 3 – Esiti del PTI
Il raggiungimento degli obiettivi del PTI ha previsto i seguenti risultati: il 24% è stato inserito a domicilio; il 23% reinserito al percorso del CSM; il 14% inserito nei Gruppi Appartamento (GA); il 2% è stato inserito al Centro Diurno (CD), il 5% in Comunità Terapeutica (CT) e il 6% in Casa Famiglia (CF). Infine si riscontra un 18% del quesito con risposta Altro ed un 8% senza risposta (Figura 3).
La voce Altro è stata scelta dagli ICM per identificare tutti quei pazienti che hanno avuto un’adesione negativa o poco positiva al progetto, o che hanno avuto o stanno avendo risultati positivi ma ancora non stabili da portare ad un diverso inserimento, o per quei pazienti tornati al paese di appartenenza di cui non si è a conoscenza del grado attuale di adesione.
Alla domanda mirata sull’assistenza personalizzata e continuativa ai pazienti psichiatrici si è ottenuta una risposta unanimemente positiva: l’assistenza continuativa e personalizzata produce buoni risultati e il 100% degli ICM concorda sulla sua ottima efficacia nel recupero dei pazienti psichiatrici.
In questo studio di follow-up sono stati presi in considerazione anche gli esiti assistenziali misurati mediante la scala HoNOS, relativamente alle quattro aree relative a problemi comportamentali, disabilità, sintomi e problemi relazionali e ambientali. Agli ICM è stato chiesto in quali di queste aree i pazienti hanno ottenuto una evoluzione positiva, raggiunta per mezzo dell’assistenza personalizzata.
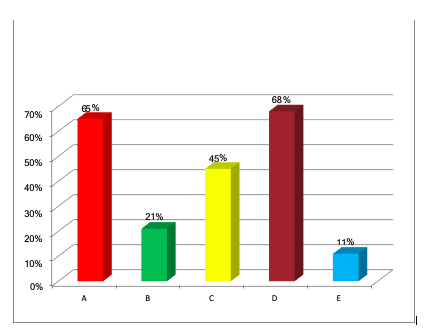
B= disabilità
C= sintomi
D= problemi relazionali e ambientali
E= nessun miglioramento
Figura 4 – Miglioramento nelle singole aree HoNOS
La maggior parte dei miglioramenti si è manifestata nell’area dei problemi comportamentali (A) e nell’area dei problemi relazionali ed ambientali (D). Il 68% dei pazienti ha riportato miglioramenti nell’area dei problemi relazionali e ambientali (D); il 65% ha ottenuto miglioramenti nell’area dei problemi comportamentali (A); il 45% miglioramenti nell’area dei sintomi (C); il 21% nell’area delle disabilità (B). Infine l’11% non ha presentato miglioramenti in alcuna area (Figura 4).
I risultati dello studio ci mostrano anche come alcuni pazienti abbiamo ottenuto miglioramenti in più aree HoNOS: il 24% ha manifestato miglioramenti sia nell’area dei problemi comportamentali che nell’area dei problemi relazionali e ambientali , il 10% ha ottenuto miglioramenti sia nell’area A, sia nell’area D e sia nell’area dei sintomi (C). Il 3% dei pazienti ha ottenuto miglioramenti nelle aree associate A e C e nelle aree associate C e D, mentre il 2% dei pazienti ha riscontrato miglioramenti nelle aree associate BD, ABC e BCD.
L’11% dei pazienti seguiti non ha ottenuto alcun miglioramento in nessuna delle aree HoNOS (E), mentre il 16% ha raggiunto uno sviluppo positivo in tutte e quattro le aree.
Discussione
Questo studio ci permette di valutare l’importanza del ruolo degli ICM nell’ambito psichiatrico e dell’assistenza personalizzata erogata tramite il modello assistenziale case manager, valutando a distanza di anni il grado di adesione al Progetto da parte sia degli infermieri sia dei pazienti psichiatrici, verificando il mantenimento dei risultati raggiunti con il progetto di cura assistenziale e la continuità delle relazioni instaurate tra loro.
Tra i pazienti inseriti nel Progetto case manager, è stato selezionato per il follow-up un numero limitato di pazienti, per un totale di 62. Di questi la maggior parte è entrata a far parte del progetto nell’anno 2012 (42%), i restanti invece precedentemente al suddetto anno (24%). Possiamo notare inoltre dai risultati che la percentuale maggiore di pazienti è rimasta seguita in case manager per periodi di uno/due anni circa, o per tempi più lunghi come 5 anni.
In riferimento ai risultati del follow-up, gli ICM sono stati in grado di creare relazioni terapeutiche con i pazienti basate sulla fiducia, tramite la capacità empatica e relazionale, garantendo la formazione di relazioni interpersonali, riducendo i comportamenti violenti/antisociali, portando a un maggior adattamento all’ambiente circostante e promuovendo il progresso del paziente verso un’evoluzione positiva nel percorso di cura. Possiamo difatti distinguere una evoluzione sufficientemente positiva del 50%, quindi per 31 pazienti, e molto evolutiva per il 23% ovvero 14, per un totale di 45 su 62 pazienti valutati, con una evoluzione positiva totale del 73%. Tale punteggio ci mostra non solo un grado di adesione al progetto elevato, ma anche come l’assistenza personalizzata mediante case manager permetta un graduale ma significativo recupero dei pazienti psichiatrici. Ricordiamo che i pazienti inseriti nel progetto sono stati principalmente pazienti psichiatrici con disturbi gravi e/o complessi, tra i quali schizofrenia e disturbi dell’umore, condizioni psichiatriche difficili da trattare e/o recuperare.
I maggiori esiti assistenziali raggiunti per mezzo dell’assistenza con ICM, valutati mediante scala HoNOS, si presentano nelle aree riguardanti i problemi comportamentali e i problemi relazionali/ambientali. L’evoluzione positiva dei pazienti, infatti, ha portato ad inserimenti nei gruppi appartamento e/o a domicilio per il 42% del campione, ovvero 24 pazienti su 62 totali, di cui 9 sono stati inseriti nelle GA e 15 a domicilio. Da ciò deriva appunto che i pazienti hanno raggiunto risultati quali: aumento delle capacità relazionali e comportamentali, associate a una riduzione delle azioni violente o autolesive e dall’uso di sostanze, con conseguente aumento dell’autonomia personale nelle abitudini quotidiane e nelle attività lavorative/ricreative.
Durante il percorso terapeutico il 34% non ha manifestato crisi psichiatriche di alcun tipo, a differenza di un 66% positivo a crisi. Di quest’ultimi possiamo notare però che nei singoli percorsi terapeutici tali crisi si sono presentate, per la maggior parte dei pazienti, una o due volte massimo e pochi sono i casi nei quali si sono manifestate in numero superiore.
Sono minori i miglioramenti nell’ambito dei sintomi, e ridotti i risultati nell’area delle disabilità, poiché in quest’area si misurano sia i problemi cognitivi che le disabilità fisiche, e dunque risulta ovvio che poco può fare l’assistenza infermieristica nel far mutare problemi strutturali e strutturati. Infatti, nella maggior parte dei pazienti il punteggio presente nell’area delle disabilità era in relazione ad una disabilità fisica.
Quest’ultimo risultato è stato riscontrato anche in un precedente studio effettuato sul campione di pazienti partecipanti al progetto, svolto nel periodo tra luglio 2012 e dicembre 2013 presso i DSM ASL Roma A e ASL Roma B e negli SPDC, il cui obiettivo prevedeva la valutazione dei benefici e progressi sui pazienti psichiatrici gravi riguardo l’autonomia nella gestione delle attività di vita personale. E si era evidenziato una riduzione del punteggio di gravità nella scala HoNOS, con maggiore significatività nelle aree dei problemi comportamentali e problemi relazionali e ambientali, considerando anche una riduzione nell’area dei sintomi nei pazienti giovani ai primi esordi, mentre una minore significatività si concentrava proprio nell’area delle disabilità, per i motivi sopra citati (Moriconi et al., 2016).
In 10 pazienti l’assistenza, personalizzata e continuativa ha prodotto risultati terapeutici tali da raggiungere un risultato positivo in tutte le quattro aree. In soli 7 pazienti non abbiamo riscontrato alcun tipo di progresso in nessuna delle aree della scala HoNOS.
I pazienti anche a distanza di anni continuano a mantenere contatti con il loro ex-ICM; gli stessi infermieri sono in grado di dare informazioni sul percorso attuale del paziente non più facente parte del progetto da tempo. Possiamo notare che nonostante il 65% non sia più seguito dal case manager di riferimento, il 33% continua a mantenere i contatti coi loro ex-ICM in diversi modi: via telefonica, di persona o mediante entrambi le vie.
L’assistenza continuativa e personalizzata produce buoni risultati e il 100% degli ICM concordano sulla sua ottima efficacia nel recupero dei pazienti psichiatrici.
Conclusioni
Il follow-up ha dimostrato che la presa in carico dei pazienti psichiatrici da parte del CSM e l’elaborazione di un Progetto Terapeutico Individuale seguito e applicato mediante il modello organizzativo del Case Management produce miglioramenti sostanziali ed ottimali sul territorio, garantendo un’assistenza continuativa ed ottimale, promuovendo il recupero dei pazienti ed il loro reinserimento in società.
Il modello organizzativo del case management sembra il più adatto per risolvere tali problematiche, in quanto garantisce un miglioramento dell’efficacia e dell’efficienza dell’assistenza sanitaria, coordinando le risorse specifiche da utilizzare per il paziente attraverso le diverse strutture e organizzazioni del sistema sanitario, garantendo un’assistenza continuativa e personalizzata, tenendo traccia del paziente nel tempo.
L’adesione al progetto terapeutico individuale da parte dei pazienti è stata molto evolutiva, e nella maggioranza dei casi questo ha portato ad un inserimento a domicilio o nei gruppi appartamento, evidenziando un miglioramento nelle capacità di autogestione e di convivenza del paziente, promuovendo interazioni sociali e di adattamento. Questo porta ad una riduzione dei ricoveri e dei tempi di permanenza nelle strutture, con riduzione dei costi economici aziendali e regionali del SSR, e permette di dedicare più tempo ai nuovi casi.
Il paziente viene comunque seguito ma a livello domiciliare, portando ad un miglioramento della sua qualità di vita e delle rispettive famiglie. Nel contesto psichiatrico il case management si propone di fornire un supporto più personalizzato per rispondere ai bisogni delle persone che sono in difficoltà all’esterno dell’istituzione ed affetti da disturbi mentali gravi e complessi.
Conflitto di interessi
Si dichiara l’assenza di conflitto di interessi.
Finanziamenti
Gli autori dichiarano di non aver ottenuto alcun finanziamento e che lo studio non ha alcuno sponsor economico.