Il dolore è un’esperienza sensoriale ed emozionale associata a danno tessutale, in atto o potenziale, o comunque descritta in termini di danno (International Association for the Study of Pain, 1979) che quando insorge acutamente costituisce il principale motivo per cui un soggetto si rivolge al Pronto Soccorso.
Il dolore è il disturbo fisico lamentato con un’incidenza che può arrivare fino a più del 70% delle visite in un Pronto Soccorso (Todd KH, et al., 2007).
Nel 1992, l’OMS sviluppò delle linee guida per il trattamento del dolore acuto, che includono istruzioni basilari per selezionare un trattamento medico appropriato, in relazione all’intensità del dolore. E’ raccomandato l’utilizzo di scale di valutazione del dolore e di un vocabolario capace di descrivere l’effettiva sensazione. Vi sono però gruppi di persone con difficoltà di comunicazione che divengono a rischio di ricevere una scarsa analgesia: si tratta dei neonati e dei bambini; di persone con retroterra culturale sensibilmente differente rispetto a quello dei professionisti sanitari; di soggetti con ritardato sviluppo o con deficit cognitivo o in stato di rilevante stress emozionale o malattie mentali.
I tentativi da parte del paziente di esprimere il dolore in modo inconsueto o non comprensibile, possono essere fraintesi dai professionisti sanitari, determinando una scarsa interazione e una valutazione poco accurata del dolore. Rilevare accuratamente il dolore a fronte delle differenze culturali è un ostacolo difficile, ma decisivo da superare per arrivare ad un adeguato trattamento (Jennings PA, et al., 2009). Il trattamento sintomatico del dolore acuto dovrebbe iniziare nel momento in cui la valutazione diagnostica è ancora in corso. Adottare un valido approccio, integrato e pianificato, per la gestione del dolore acuto permetterà di ottimizzare la soddisfazione sia del paziente che del personale sanitario (Burton- Miner, et al., 2011).
Al giorno d’oggi abbiamo a disposizione un’ampia gamma di scale validate per la valutazione del dolore (Tabella 1).
|
Tabella 1 – Scale per la misurazione del dolore |
|
|
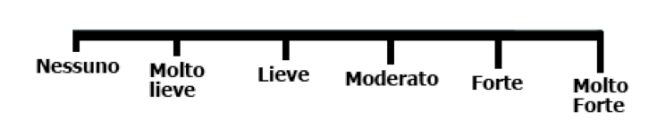
SCALA VAS |
|
|
SCALA VDS |
|
|
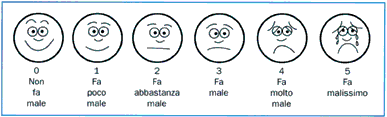
SCALA NRS |
|
|
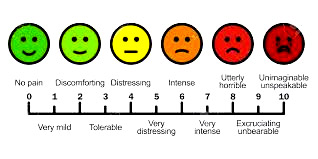
SCALA WONG BAKER |
Scala di Wong Baker |
|
SCALA DI BIERI |
Scala di Bieri |
|
SCALA FLACC |
|
|
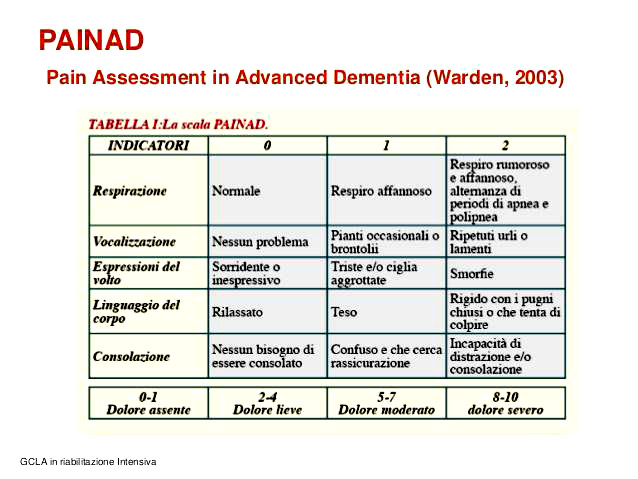
SCALA PAINAD |
|
L’ESPERIENZA IN AREA VASTA 5
Il progetto ha coinvolto i Medici e gli Infermieri del Pronto Soccorso dell’Area Vasta 5 della Regione Marche, orientandosi alla presa in carico del paziente che presenta dolore, dalla fase del triage fino alla visita medica di PS. L’obiettivo è stato il miglioramento della rilevazione e gestione del dolore, volto a processi di miglioramento continuo, di capitalizzazione di buone pratiche.
Fase 1
Il team del PS ha deciso di ri-orientare la propria presa in carico del dolore dei pazienti che afferiscono al servizio, definendo un percorso sperimentale mirato per pazienti con dolore lombo sciatalgico e da colica reni-uretrale, allo scopo di ridurre il dolore non necessario, rendere più facile la presa in carico e l’iter clinico dei pazienti che accedono al PS.
Fase 2
Un gruppo di lavoro appositamente costituito, formato da infermieri e medici appartenenti al DEA dell’Area Vasta n. 5 dell’Ospedale Madonna del Soccorso di S. Benedetto del Tronto, ha predisposto un protocollo operativo denominato Standardizzazione delle procedure e presa in carico del paziente con dolore acuto in Pronto Soccorso, dedicato ai pazienti con dolore lieve-moderato-severo. Nel 2013 si è conclusa l’elaborazione del protocollo ed è entrato in uso da subito.
Fase 3
Il protocollo prevede che il paziente giunto in PS venga triagiato dall’infermiere, che provvede quindi ad assegnargli un codice d’ingresso, stabilisce un punteggio attraverso la scala del dolore, raccoglie dati sulla presenza di eventuali allergie, reperisce un accesso venoso e somministra un trattamento iniziale con Paracetamolo 1000 mg EV, trasferendo il paziente in Osservazione Temporanea. Dopo circa 30-45 minuti dalla somministrazione del farmaco, vengono rivalutati i parametri vitali e la sintomatologia e, qualora l’intensità del dolore non sia ancora migliorata, l’infermiere informa il Medico di PS per la rivalutazione. Alla dimissione, al paziente viene programmato un follow-up presso l’ambulatorio della Medicina del dolore, secondo orari e giorni stabiliti.
Fase 4
A distanza di alcuni anni da questa importante conquista, ovvero una presa in carico organizzata, integrata e multidisciplinare del paziente con dolore, il team del PS ha deciso di avanzare un’ulteriore azione di miglioramento. Si è valutata quindi l’introduzione di un nuovo farmaco, oltre al paracetamolo, ad azione più rapida e con possibilità di somministrazione a un numero sempre maggiore di persone: è stata scelta la morfina, individuata come efficace, agevole e a basso costo.
La sperimentazione di questa nuova versione del protocollo è iniziata nel Giugno 2016 e si è protratta fino al Giugno 2017.
Nello studio sono stati inclusi tutti i pazienti che affluivano al PS con il solo sintomo dolore, con età > 14 anni, in buona salute, con dolore lombare acuto o cronico riacutizzato e pazienti con patologie a livello lombare.
I pazienti con patologia lombare nota sono stati trattati con terapia antalgica in PS e dimessi dopo osservazione temporanea. I pazienti con lombalgia non specifica, inconsapevoli di una qualche patologia a livello radicolare, sono stati sottoposti a degli esami ematici, radiologici o ecografia di I° livello, eseguita in PS, per essere poi trattati ed inviati al medico di base.
Risultati
Nel percorso di studio sono stati in totale reclutati 414 pazienti. In tutti questi casi l’accesso al PS è stato per dolore lombare. Dal momento del passaggio dal paracetamolo alla morfina, si è evidenziata una differenza significativa in termini di attesa, rispetto al tempo medio registrato negli anni precedenti. Nell’arco temporale di un anno, dall’accesso in PS, alla presa in carico in triage, alla dimissione, il tempo di permanenza dei pazienti in pronto soccorso si è ridotto i di circa 50 min/1 h.
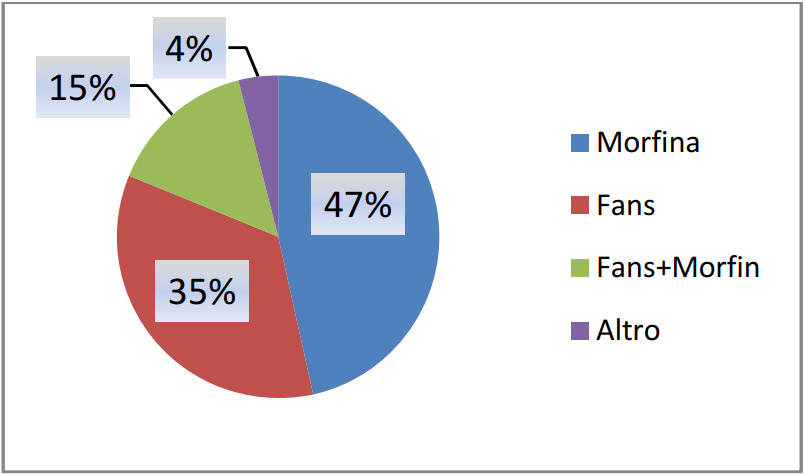
Rispetto al trattamento di questi pazienti, la Figura 1 mostra i farmaci utilizzati nel 2016 per il trattamento del dolore, con l’uso della morfina. Quest’ultima è stata utilizzata come unico farmaco nel 50% dei casi circa e nel 15% dei casi in somministrazione congiunta.
Figura 1 – Farmaci utilizzati nel 2016
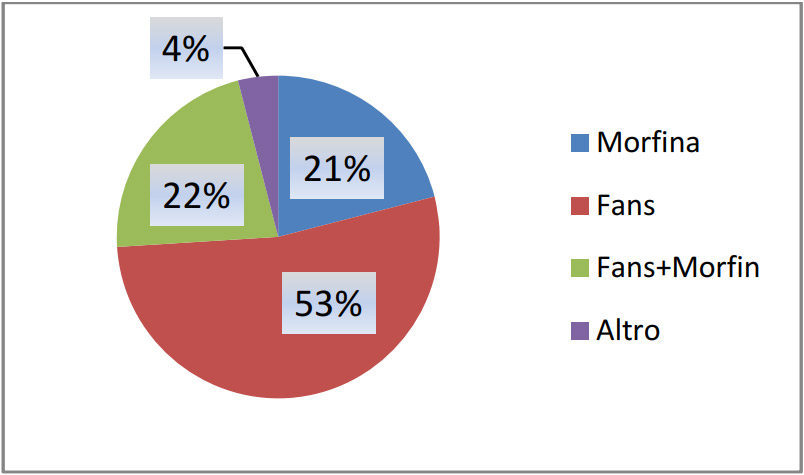
Nel 2017 si è rilevata un’ampia riduzione del consumo di morfina, un aumento di nuovo dei Fans e un aumento del rapporto di consumo morfina/Fans (Figura 2).
Figura 2 – Farmaci utilizzati nel 2017
Successivamente è stato valutato in particolare il tipo di paziente che afferiva al PS, il tempo di permanenza, il farmaco utilizzato per il suo trattamento. In specifico si è voluto valutare se, utilizzando la morfina, il paziente veniva dimesso in un tempo minore rispetto a pazienti che assumevano farmaci differenti. Gli esiti anche qui sono stati significativi: nel 2016 i pazienti che avevano tempi di dimissione dal PS inferiori a 100 minuti erano stati trattati per il 48% con morfina, mentre soltanto il 35% aveva ricevuto i Fans (Figura 3).
Figura 3 – % farmaci utilizzati nel 2016 in pazienti con tempo di dimissione inferiore a 100’

Un quadro simile è stato ottenuto anche per i pazienti con tempi di dimissione inferiori a 220 minuti: infatti è stato registrato che circa il 48% dei pazienti ha utilizzato la morfina e soltanto il 29% ha usufruito dei Fans. Lo scopo dello studio condotto era quello di valutare se l’introduzione della morfina portava a effetti più rapidi per un numero sempre maggiore di persone. Sperimentando l’introduzione di un nuovo farmaco analgesico, come la morfina e/o FANS o morfina + FANS, si sono drasticamente ridotti i tempi di permanenza dei pazienti in PS.
I dati presentati nel lavoro hanno evidenziato un recupero medio che va da 1 ora a 50 minuti nei tempi di dimissione dei pazienti dal PS e un’importante riduzione del consumo di paracetamolo con conseguente aumento del consumo di morfina e FANS. Infine si è riscontrata una significativa riduzione delle risorse economiche impiegate per esami ematici, radiologici e ricoveri impropri.
Conclusioni
Le evidenze scientifiche sul dolore acuto in emergenza mettono in luce una sottostima del dolore. Con l’introduzione di procedure specifiche si può migliorare la presa in carico e la cura di coloro che si rivolgono al PS, come dimostra e conferma la nostra esperienza.
La preoccupazione principale era quella di assemblare un protocollo fruibile, facilmente accettabile dall’utenza che garantisse una rapida risposta alla necessità di trattamento del dolore.
Sono stati ottenuti risultati che probabilmente nessuno si aspettava. Si è evidenziata una marcata riduzione del consumo di Paracetamolo rispetto agli oppiacei, i tempi di attesa sono drasticamente scesi e i costi hanno subito un calo vertiginoso.
Lenire il dolore nel più breve tempo possibile non è soltanto obbligo del personale del PS. Quest’ultimo lavora in sinergia con un gruppo di professionisti che seguono il paziente anche dopo la dimissione.
A tal proposito il protocollo proponeva l’attivazione del servizio di Terapia Antalgica, con l’invio dei pazienti presso gli ambulatori della Medicina del Dolore con rivalutazione programmata post-dimissione.